
El lupus eritematoso sistémico es una enfermedad crónica autoinmune. Se denomina crónica porque perdura en el tiempo y autoinmune porque el sistema inmunológico, que normalmente produce anticuerpos para proteger a nuestro organismo de virus, bacterias y otras sustancias extrañas, pierde su habilidad para notar la diferencia entre las partículas ajenas y sus propias células o tejidos. El sistema inmunológico en estas circunstancias produce anticuerpos llamados auto anticuerpos, que reaccionan contra tejidos propios, se acumulan y pueden causar inflamación dañando a los órganos afectados.
El término “lupus”, que significa lobo en latín, se empleó porque la enfermedad produce una erupción en alas de mariposa en la cara que evoca la cara del lobo. “Eritematoso” quiere decir rojo en griego, y alude al enrojecimiento de las lesiones de la piel. “Sistémico” hace referencia a que el lupus puede afectar a varias partes del cuerpo, especialmente la piel, las articulaciones, la sangre y los riñones.
Cuando el lupus afecta a niños y adolescentes menores de 16 años se denomina lupus eritematoso juvenil.
¿Cuán frecuente es la enfermedad?
Es una enfermedad poco frecuente. La frecuencia varía de acuerdo con la etnia, es más frecuente en indios americanos, asiáticos, hispanoamericanos y negros. El comienzo del lupus es raro en menores de 5 años. Se observa sobre todo en mujeres en edad fértil, entre los 15 y los 45 años. En la infancia las niñas son afectadas 4,5 veces más frecuentemente que los niños.
¿Cuál es la causa de la enfermedad?
La causa del lupus es desconocida. Si bien los científicos creen que existe una predisposición genética para la enfermedad, de hecho puede presentarse en varios miembros de una misma familia, también se sabe que los factores ambientales desempeñan un papel muy importante en la aparición de la enfermedad. Algunos de los factores ambientales que pueden desencadenar la enfermedad son: las infecciones, la luz ultravioleta, el estrés excesivo, algunos medicamentos y las hormonas.
¿Es contagiosa?
El lupus no es contagioso y no se transmite de persona a persona como pasa con algunas infecciones.
¿Se puede prevenir?
La enfermedad no puede prevenirse, si bien es cierto que los niños con lupus deben evitar situaciones que favorecen su reactivación (“brotes”), como son la exposición al sol sin protector solar, algunas infecciones virales, tratamientos hormonales y ciertas medicaciones.
 ¿La enfermedad se presenta de la misma forma en todos los pacientes?
¿La enfermedad se presenta de la misma forma en todos los pacientes?
Ciertamente no. Existen tres tipos de lupus: discoide, sistémico e inducido por medicamentos. A su vez, cada una de estas formas tiene gran variabilidad de un paciente a otro.
- Discoide (cutáneo) se limita a afectar la piel produciendo lesiones tipo roncha que aparecen en la cara, cuello, y el cuero cabelludo. El diagnóstico del lupus discoide se confirma con una biopsia de la piel. El lupus discoide habitualmente no afecta los órganos internos y, por este motivo, las pruebas de laboratorio pueden ser normales. Es muy raro que el lupus discoide cambie a la forma sistémica de la enfermedad afectando a otros órganos fuera de la piel.
- Lupus eritematoso sistémico: generalmente es más grave que el lupus discoide y puede afectar casi cualquier órgano del cuerpo. En algunas personas, se pueden afectar solamente la piel y las articulaciones. En otras, se afectan las articulaciones, los pulmones, los riñones, la sangre u otros órganos o tejidos. En general, cuando las personas mencionan la palabra “lupus” se refieren a la forma sistémica de la enfermedad. En el lupus sistémico se pueden presentar períodos en los que pocos o ningún síntoma estén presentes (períodos de “remisión”, de inactividad) o períodos en los que la enfermedad está activa (“recaídas o rebrote”).
- Lupus inducido por medicamentos: se presenta después del uso de algunos fármacos recetados para otras enfermedades, en particular anticonvulsivantes. Sin embargo, no todos los que toman estos medicamentos desarrollarán el lupus inducido por fármacos, se considera que solo 4% de las personas que toman este tipo de medicinas pueden desarrollar esta complicación. Los síntomas del lupus inducido por fármacos son similares a aquellos de la forma sistémica pero van disminuyendo cuando suspenden estos medicamentos hasta desaparecer.
¿Cuáles son los síntomas de la enfermedad?
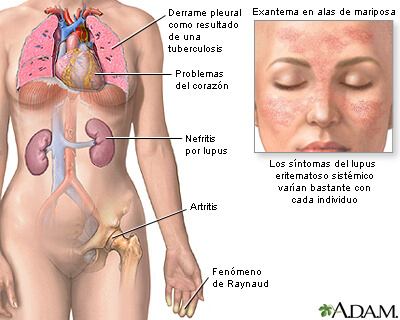
El lupus suele tener un comienzo lento, insidioso, de forma tal que los síntomas van apareciendo en forma progresiva durante semanas, meses e incluso años. De cualquier forma, hay una serie de síntomas que, en general, todos los pacientes presentan. Estos son compromiso del estado general, febrícula persistente, decaimiento, fatiga a lo que puede ir sumándose una marcada caída del cabello, dolor músculo esquelético e incluso inflamación articular, cambios de coloración en los dedos de manos y pies con la exposición al frío (fenómeno de Raynaud) y distintos tipos de erupciones en la piel, entre las cuales la más característica es la llamada “en alas de mariposa” con enrojecimiento de la región malar en la cara, que se extiende al puente de la nariz. Estas lesiones en la piel empeoran con la exposición al sol, lo que se denomina foto sensibilidad.
El lupus puede afectar cualquier órgano, por consiguiente, los síntomas predominantes estarán relacionados con el órgano más comprometido.
El compromiso renal es uno de los que marca el pronóstico de la enfermedad, ya que la función del riñón puede alterarse por la inflamación que produce la enfermedad y en algunos casos llegar a la insuficiencia renal.
La afectación del sistema nervioso central también es una manifestación grave, los pacientes pueden presentar convulsiones y otras manifestaciones neurológicas y psiquiátricas.
¿Cómo se hace el diagnóstico de lupus?
Dado que los síntomas de lupus se parecen a los de otras enfermedades y, a veces, son muy poco definidos, esto puede dificultar su diagnóstico. El colegio Americano de Reumatología (ACR por sus siglas en inglés) publicó en 1982 una lista de 11 síntomas para ayudar a distinguir al lupus de otras enfermedades. Un paciente deberá reunir por lo menos 4 de los siguientes criterios para definir el diagnóstico, si bien los reumatólogos pueden sospechar la enfermedad aún antes de cumplirlos.
- Eritema Malar: ronchas en las mejillas
- Eritema Discoide: ronchas en placas sobre elevadas
- Foto sensibilidad: reacción a la luz solar que causa la aparición o aumento de las manchas en la piel
- Úlceras Orales: úlceras en la nariz o boca, habitualmente indoloras
- Artritis Inflamación y/o dolor y limitación del movimiento de las articulaciones que no llega a destruir el hueso como lo hacen otras enfermedades.
- Serositis: pleuritis o pericarditis (inflamación de la membrana que envuelve el pulmón o corazón)
- Afección renal: exceso de proteínas en la orina (mayor de 0,5 gramos al día) y/o cilindros celulares (elementos anormales que se forman de glóbulos rojos o blancos y/o células en el túbulo renal)
- Afección neurológica: convulsiones y/o psicosis en ausencia de medicamentos o trastornos neurológicos que puedan producir estas manifestaciones
- Afección hematológica: anemia hemolítica (destrucción de los glóbulos rojos) o leucopenia (glóbulos blancos por debajo de 4.000 células por milímetro cúbico) o linfopenia (menos de 1.500 linfocitos por milímetro cúbico) o trombocitopenia (menos de 100.000 plaquetas por milímetro cúbico).
- Anticuerpos antinucleares: son autoanticuerpos que se dirigen contra el núcleo de las células. Se observan también en otras enfermedades y en bajo porcentaje en niños sanos. Su presencia no define por si sola el diagnóstico si no están asociados a los síntomas de la enfermedad.
- Alteraciones inmunológicas: a nticuerpos antiDNA (autoanticuerpos contra el material genético de las células), anticuerpos anti-Sm positivos (son casi característicos de la enfermedad), anticuerpos antifosfolípidos, anticardiolipina, o prueba positiva falsa de sífilis (VDRL).
No todos los síntomas tienen que presentarse simultáneamente, lo habitual es que se vayan sucediendo a lo largo de la evolución en forma lenta y progresiva. El diagnóstico, por consiguiente, debe hacerse en base a los síntomas del paciente y ayudado por datos de laboratorio que no son patognomónicos de la enfermedad.
¿Cuáles son los exámenes de laboratorio utiles para el diagnostico de lupus?
No existe hasta el momento ningún examen de laboratorio que haga el diagnóstico de lupus, debido a que el mismo es clínico y los datos del laboratorio son solo orientativos.
La prueba de anticuerpos antinucleares (ANA o FAN) es positiva en la mayoría de los pacientes con lupus sistémico y es uno de los exámenes de laboratorio más útiles disponibles para el diagnóstico en la actualidad. Si el examen en negativo, el paciente probablemente no tiene lupus sistémico. Por otro lado, un examen positivo, por sí sólo, no representa un diagnóstico de lupus dado que se puede encontrar también en las siguientes personas
- Con otras enfermedades del tejido conectivo
- Sin ningún síntoma
- Tratados con algunos medicamentos como procainamida, hidralazina, isoniazida y cloropromazina.
- Con enfermedades diferentes al lupus como mononucleosis infecciosa, lepra, endocarditis bacteriana, paludismo y enfermedades del hígado.
Dado que este examen puede ser positivo en infecciones, los resultados del FAN deben interpretarse considerando la historia médica del paciente,
También los exámenes de laboratorio que miden los niveles de complemento en sangre son de utilidad. El complemento es una proteína de la sangre, que, junto con los anticuerpos, destruye las bacterias. Es un “amplificador” de la función inmunológica. Si los niveles del complemento C3 y C4 son bajos y el paciente tiene FAN positivo, es más probable que el diagnóstico sea lupus.
Algunas veces se debe realizar una biopsia del riñón si los exámenes de orina o de sangre sugieren su afección. Las anormalidades renales varían en cada paciente. Con la biopsia el médico puede tener una idea del grado y el tipo de lesión del riñón y así indicar el tratamiento adecuado a cada paciente.
Cuando un paciente tiene muchos síntomas de lupus, el médico no tiene problemas para hacer el diagnóstico correcto e iniciar el tratamiento. Afortunadamente con el creciente conocimiento de la enfermedad, un número cada vez mayor de médicos consideran la posibilidad de un diagnóstico de lupus y derivan oportunamente al médico reumatólogo.
¿Qué es lo que desencadena un brote de lupus?
En algunos casos la exposición al sol produce la aparición súbita de un eritema o ronchas en la piel y con ello la aparición de otros síntomas. En otros, una infección, quizás un resfrío o una infección más grave que no mejora y luego se complica. Estas complicaciones pueden ser los síntomas del lupus. En otros casos, un medicamento que se administra para otra enfermedad puede producir la sintomatología del lupus.
Muchas personas no pueden recordar o identificar un factor específico. Es obvio que muchos factores no relacionados pueden desencadenar el inicio de la enfermedad.
¿Existe un tratamiento curativo para el lupus?
Hasta el momento no existe un tratamiento que cure el lupus, ya que, se trata de una enfermedad crónica, caracterizada por periodos de actividad (brotes) y de inactividad (remisiones). Pero para la gran mayoría de los pacientes un tratamiento eficaz puede minimizar los síntomas, reducir la inflamación y mantener las funciones normales del cuerpo.
¿Cuál es el pronóstico de la enfermedad?
El pronóstico ha mejorado significativamente con el diagnóstico precoz y el tratamiento oportuno con corticoides e inmunosupresores. A pesar de que se trata de una enfermedad potencialmente grave, muchos niños evolucionarán de manera muy satisfactoria.
El pronóstico depende del daño que se produzca en los órganos afectados; por ello los niños con afectación renal o del sistema nervioso central precisan un tratamiento mucho más agresivo que aquellos cuya enfermedad se limita a la piel o a las articulaciones que, en general, se controlan con mayor facilidad. El pronóstico de un paciente determinado, sin embargo, es impredecible.
¿Cuáles son los tratamientos disponibles?
Es importante tomar medidas preventivas para reducir el riesgo de recaídas. Como se mencionó anteriormente, se debe evitar la exposición al sol y recordar la aplicación frecuente de protección solar. El ejercicio rutinario previene la debilidad muscular y la fatiga. Las inmunizaciones protegen contra infecciones específicas. Los grupos de apoyo, los psicólogos, hablar con miembros de la familia, amigos y médicos puede ayudar a aliviar los efectos del estrés y del impacto que causa la enfermedad en la vida cotidiana.
El tratamiento se basa en las necesidades específicas y los síntomas de cada paciente. Dado que las características y el curso del lupus pueden variar significativamente de un paciente a otro, es importante enfatizar que una evaluación médica exhaustiva y especializada es esencial para asegurar el diagnóstico y el tratamiento correcto. Con frecuencia se prescriben medicamentos dependiendo del o de los órganos afectados, así como de la gravedad de la afección.
Los medicamentos comúnmente indicados son los siguientes:
- Anti-inflamatorios no esteroideos (AINES): ejemplo: aspirina, naproxeno, indometacina, ibuprofeno. Estos medicamentos se recomiendan para dolores musculares, articulares y artritis (inflamación articular), la aspirina y otros AINES pueden causar malestar estomacal en a lgunas personas. Estos efectos se pueden minimizar si se toman junto con los alimentos o antiácidos. Muchos AINES se pueden adquirir sin receta médica en las farmacias. Los pacientes deben tener cuidado de no tomar demasiado, dado que puede reducir el flujo de sangre al riñón y causar problemas.
- Corticoides: los corticoides son hormonas que tienen propiedades antiinflamatorias e inmunoreguladoras. Normalmente son producidos en pequeñas cantidades por las glándulas suprarrenales. Estas hormonas controlan una gran cantidad de funciones metabólicas en el organismo. Los corticoides producidos en forma sintética se usan para reducir la inflamación y suprimir la actividad del sistema inmunológico. El más comúnmente prescripto es la prednisona o metilprednisona. Dado que los esteroides tienen una gran variedad de efectos indeseables, la dosis tiene que ser ajustada para obtener los máximos efectos antiinflamatorios y minimizar esos efectos. Estos se pueden presentar con mayor frecuencia cuando se toman grandes cantidades y por períodos prolongados de tiempo. Tales efectos indeseables incluyen: aumento de peso, cara de “luna llena”, acné, aparición de moretones en la piel con facilidad, fragilidad de los huesos u osteoporosis, aumento de la presión arterial, diabetes, mayor riesgo de infecciones, úlceras en el estómago, aumento del apetito, aumento de la presión intraocular o cataratas. Es importante una dieta libre de sal y el aporte de calcio y vitamina D para evitar la pérdida ósea de calcio.
- Hidroxicloroquina, se emplea comúnmente en el tratamiento del paludismo o malaria y pueden ser de mucha utilidad en los pacientes con lupus. Se usan con mayor frecuencia para síntomas de las articulaciones y la piel, pero actualmente se sabe que también disminuye el riesgo de recaídas y tiene un efecto protector a nivel renal. El efecto benéfico puede mostrarse luego de varios meses. Las reacciones indeseables son poco frecuentes y consisten en diarrea esporádica, ronchas en la piel y afección ocular. Por este motivo es importante la práctica de exámenes oftalmológicos en forma periódica. Se sugiere un examen de ojos antes de iniciar el tratamiento y luego cada seis meses.
- Medicamentos inmunomoduladores/ inmunosupresores: la azatioprina, ciclofosfamida y micofenolato mofetil, están en este grupo. Estos medicamentos actúan en forma muy similar a los corticoides en cuanto a suprimir la inflamación, y tienden a suprimir el sistema inmunológico. Los efectos indeseables de estos productos incluyen: anemia, disminución de glóbulos blancos y mayor riesgo de infección.
- Agentes biológicos: estos fármacos disponibles están dirigidos hacia funciones específicas de las células del sistema inmunológico. Son anticuerpos monoclonales producidos por ingeniería genética. Uno de ellos es el Rituximab que es un anticuerpo contra una proteína de los linfocitos B que se encuentran aumentados en las personas con lupus. Este se utiliza, solo en algunas situaciones cuando el paciente presenta compromiso hematológico o renal, y no responde al tratamiento convencional.
¿Cómo afecta la enfermedad la vida del paciente y al resto de la familia?
Los niños con lupus pueden llevar a cabo vida adecuada para su edad si reciben el tratamiento adecuado Debe existir una comunicación fluida entre el paciente, su familia y los médicos tratantes de la enfermedad para discutir el objetivo del tratamiento , las medicaciones a utilizar para mejorar la adherencia . Los pacientes también deben saber que ciertos síntomas, como el cansancio o la falta de ánimo, pueden persistir meses después de un brote, por lo que conviene que se incorporen lo más rápido posible a sus actividades habituales.
¿Los niños y adolescentes con lupus pueden ir al colegio?
Los niños y adolescentes con lupus deben ir al colegio a diario, siempre y cuando no se encuentren en un período de gran actividad de la enfermedad. Cuando existe compromiso neuro-psiquiátrico los pacientes pueden tener dificultad para concentrarse y memorizar, dolor de cabeza o cambios de humor persistentes; en estos casos es necesario realizar un plan específico de educación para cada paciente.
¿Se pueden vacunar?
Los pacientes con lupus se deben vacunar ya que tienen más riesgo de infecciones que el resto de la población. Se puede mantener el calendario habitual de vacunas, excepto que se encuentre en tratamiento inmunosupresor y no deba recibir vacunas a virus vivos atenuados (sarampión, paperas, rubeola, varicela y vacuna oral de la poliomielitis). También está contraindicada la vacuna oral contra la polio en familiares o convivientes de los niños que se encuentren con estos tratamientos. Se recomienda vacunar contra el S. pneumoniae y la vacuna antigripal.
Lupus neonatal
El lupus neonatal es una enfermedad infrecuente del feto y del recién nacido que se produce por el paso a través de la placenta de autoanticuerpos maternos como el anti-Ro y anti-La, los cuales se encuentran en aproximadamente un tercio de las pacientes con LES. Sin embargo, al igual que muchas madres con estos autoanticuerpos tienen hijos sin lupus neonatal, esta enfermedad puede ocurrir en recién nacidos de madres que no tenían diagnóstico de lupus.
El lupus neonatal es diferente del lupus eritematoso sistémico. En la mayoría de los casos las manifestaciones desaparecen espontáneamente entre los 3 y los 6 meses de vida sin dejar secuela.
El síntoma más frecuente es la aparición de una erupción en la piel a los pocos días o semanas del nacimiento, especialmente tras la exposición al sol, que es transitoria, y cura sin dejar cicatrices. El segundo síntoma más habitual es un número anormal de células sanguíneas, o una función hepática alterada, generalmente leve, que tiende a mejorar sin tratamiento en varias semanas.
También pueden presentar bloqueo cardíaco congénito, que es un trastorno en la conducción del corazón poco frecuente. El pulso del niño es bajo, por lo que ya se puede diagnosticar mediante ecografia cardíaca fetal entre las 15 y las 25 semanas de embarazo. A diferencia de las manifestaciones anteriores, esta complicación es permanente.
Los niños con lupus neonatal crecen y se desarrollan con normalidad, siendo bajísimas las posibilidades de que desarrollen lupus a lo largo de su vida.
Grupo de Estudio Pediatría (GESAR PED)



